a cura del dottor Mauro Menarini
Unità Spinale dell’Irccs ospedale Sacro Cuore Don Calabria di Negrar
Abbiamo scelto di riproporre anche sul nostro sito associativo, alcuni articoli di carattere medico, già pubblicati sul nostro “L’Informatore” in edizioni passate ma recenti, che crediamo possano essere di interesse collettivo.
per andare alla prima parte cliccare qui
Seconda parte: TRATTAMENTO
Prima di riprendere un’attività sessuale regolare deve essere superata la fase di shock spinale e vanno risolti, per quanto possibile, i problemi di natura vescicale e intestinale.
Il paziente può aumentare l’intensità delle proprie sensazioni sessuali concentrandosi sulle informazioni verbali della partner circa la natura della stimolazione. Dopo la lesione spinale acquistano maggiore importanza zone del corpo extragenitali, come labbra e capezzoli, nonché sollecitazioni erotiche di natura visiva.
È evidente che una lesione midollare incompleta comporterà una prognosi migliore sia per quanto riguarda l’erezione che l’eiaculazione: non bisogna comunque dimenticare che dal punto di vista clinico le variabili sono molteplici per cui può capitare di trovarsi di fronte a situazioni diverse da quelle attese.
Grossa influenza va attribuita all’equilibrio minzionale e all’integrità dell’apparato vescico-sfinterico: le erezioni sono più valide a vescica piena, anche se la distensione vescicale può determinare la comparsa di fughe di urina durante il rapporto, mentre l’orgasmo, che è presente nel 20% circa dei medullolesi, a volte si può accompagnare a crisi di disreflessia autonomica (nelle lesioni con livello superiore a T6).
Per quanto riguarda il rapporto sessuale vero e proprio, si consiglia generalmente a tutti i mielolesi, almeno per le prime volte, la posizione supina: oltre ad essere più comoda, è anche la posizione in cui il senso di “limitatezza” è minore. Con l’andar del tempo, però, la maggior parte delle persone con lesione midollare preferisce posizioni in decubito laterale.
Allo stato attuale esistono varie possibilità di trattamento dei deficit erettivi dopo una lesione midollare.
Le protesi peniene, attualmente poco utilizzate, sono costituite da sistemi impiantabili a livello dei corpi cavernosi che consentono, «irrigidendo» artificialmente il pene, la penetrazione in vagina (Figure 1).
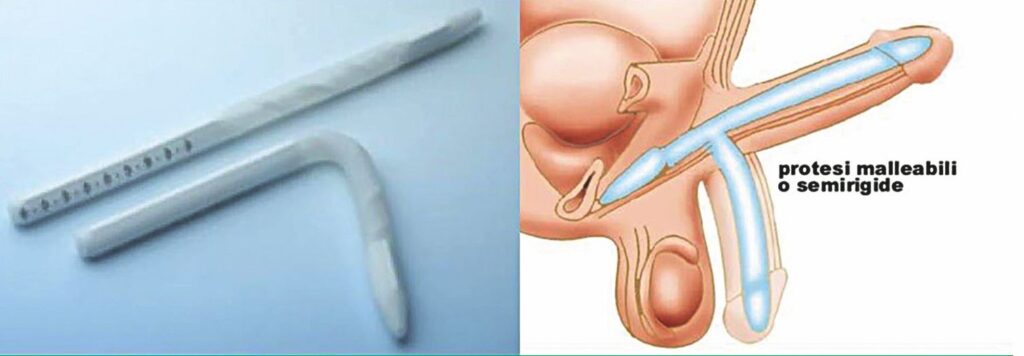
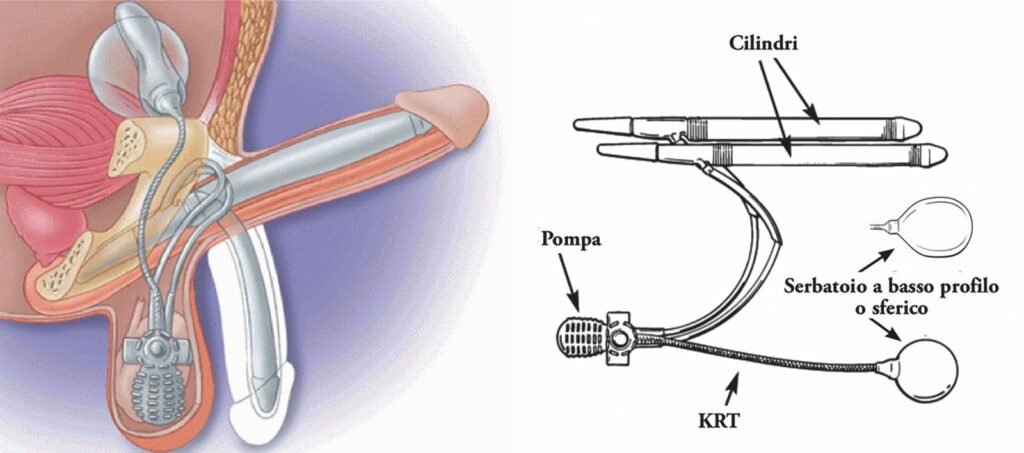
La scarsa applicazione di questa metodica, oltre ai problemi di accettazione da parte del paziente e della propria partner, va anche addebitata all’elevata incidenza di complicanze legate alla presenza della protesi stessa nei tessuti penieni.
La vacuumterapia (Figura 2) è un sistema meccanico che consente il richiamo del sangue nei corpi cavernosi mediante un cilindro (dove è posizionato il pene) all’interno del quale viene creato il vuoto, cioè una pressione negativa, con una pompa meccanica o elettrica. L’erezione, così ottenuta, viene poi mantenuta per il tempo necessario al coito applicando una fascetta elastica alla base del pene per impedire il deflusso del sangue.
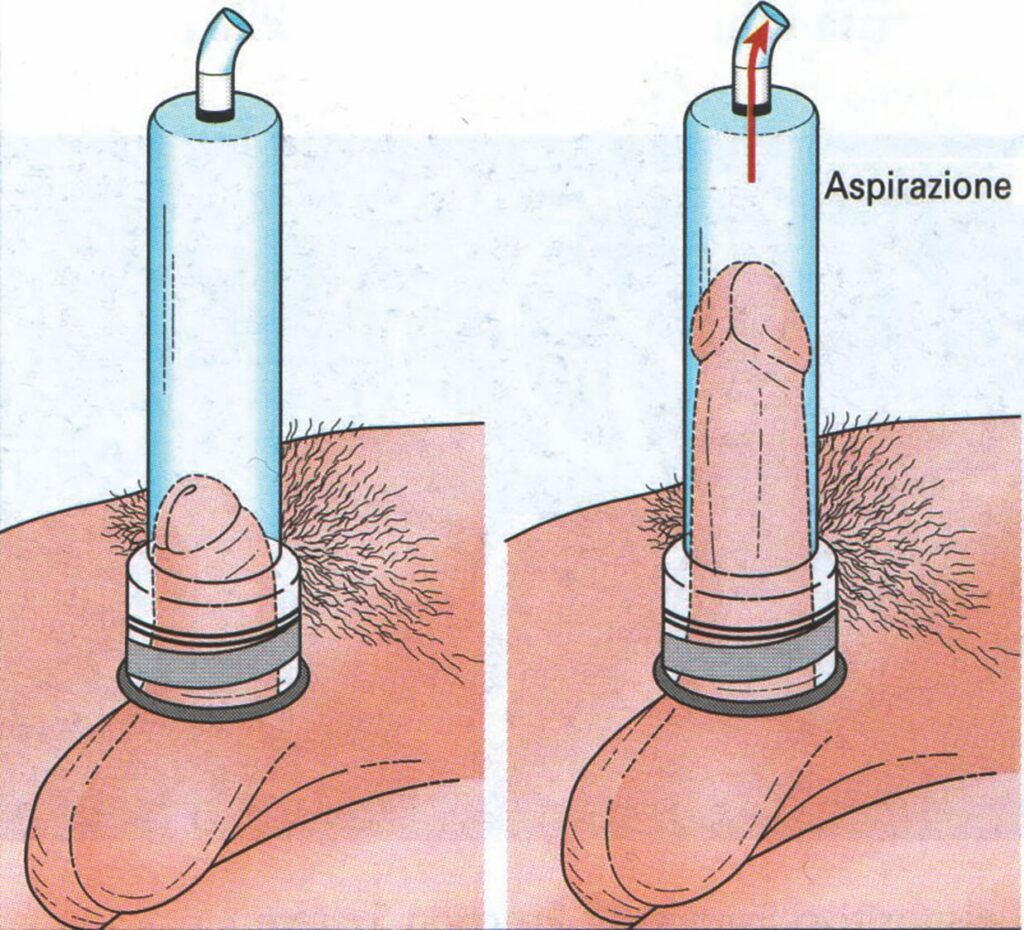
vacuumterapia (Figura 2)
Le terapie oggi più utilizzate per la cura delle disfunzioni erettive del mieloleso sono rappresentate dalla farmacoinfusione intracavernosa con farmaci vasoattivi e dalla farmacoterapia per os con i farmaci inibitori delle fosfodiesterasi.
La farmacoinfusione intracavernosa (FIC) di farmaci vasoattivi rappresenta una delle metodiche terapeutiche più efficaci e diffuse per favorire la ripresa dell’attività erettiva nel paziente mieloleso.
E’ una tecnica che prevede di iniettare, direttamente nei corpi cavernosi del pene, un farmaco cosiddetto «vasoattivo», cioè in grado di far affluire il sangue nei corpi cavernosi e determinare una erezione del tutto simile a quella normale: l’iniezione viene effettuata mediante un ago da insulina, lateralmente o a livello del glande, dal paziente stesso (autoiniezione), o dalla partner (se il paziente è tetraplegico), qualche minuto prima del coito (Figura 3).
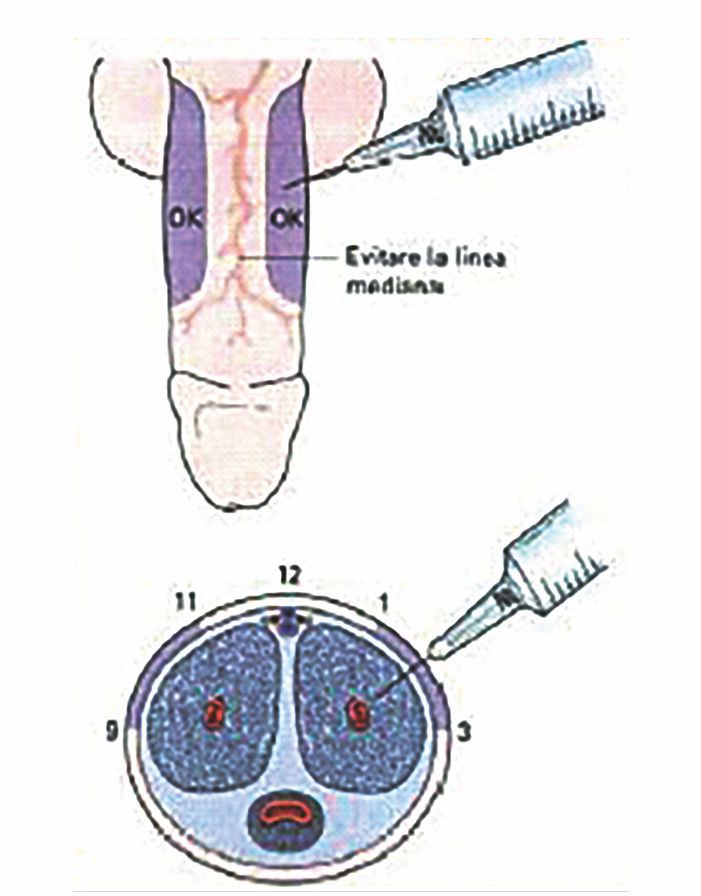
farmacoinfusione intracavernosa (FIC)
Prima di procedere all’autoiniezione domiciliare il paziente deve essere adeguatamente addestrato e devono essere somministrate, sotto controllo medico, dosi via via crescenti di farmaco fino a raggiungere il dosaggio efficace a realizzare una erezione di validità e durata tale da consentire un rapporto sessuale soddisfacente per il paziente e la propria partner. Il farmaco attualmente più utilizzato per la FIC è la prostaglandina E1 (PGE1): un tempo veniva somministrata la papaverina e la fentolamina il cui uso è stato quasi completamente soppiantato dalla PGE1, sostanza praticamente priva di effetti collaterali. Le possibili complicanze sono rappresentate da priapismo (erezione che si protrae per oltre 6 ore, per sovradosaggio farmacologico o ipersensibilità individuale), ecchimosi nel punto di iniezione, dolore e fibrosi (indurimento del pene). È stata sperimentata anche la somministrazione di PGE1, mediante pomata, gel o microsupposte (MUSE), direttamente nell’uretra peniena, da dove può essere assorbita all’interno dei corpi cavernosi, evitando così il ricorso all’iniezione, che costituisce a volte un ostacolo insormontabile per molti pazienti: il dosaggio utile di farmaco è nettamente superiore a quello usato per via intracavernosa ed i risultati non sono stati confortanti. I farmaci inibitori delle fosfodiesterasi (sildenafil, vardenafil, tadalafil, avanafil) provocano un rilasciamento della muscolatura liscia dei corpi cavernosi del pene, favorendone l’erezione (Figura 4).

farmaci inibitori delle fosfodiesterasi
Tali molecole sono molto efficaci nel trattamento dei deficit erettivi del mieloleso (fino all’80% di successi) e l’assunzione per via orale ne facilita l’uso e l’accettazione da parte dei pazienti e delle loro partners. Di questi farmaci, il sildenafil, il vardenafil e l’avanafil vanno assunti da 15 a 40-60 minuti prima del rapporto sessuale e l’erezione può durare da 30 a 90 minuti; il tadalafil, invece, favorisce l’erezione nelle 24-36 ore successive all’assunzione con una latenza di azione di circa 30 minuti. L’efficacia di tali molecole è maggiore quando vi è la conservazione, anche parziale, di una attività erettiva di tipo riflesso rispetto alla presenza di sole erezioni psicogene, nel qual caso risulta più affidabile la terapia con FIC.
Tra gli effetti collaterali vanno segnalati la cefalea, l’ipotensione, la dispepsia, la “visione blu”, ma spesso questi disturbi non sono tali da costringere i pazienti ad interrompere il trattamento.
Infine ricordiamo che esistono numerosi accertamenti, sia di carattere clinico che strumentale, che possono essere effettuati per valutare l’entità del deficit erettivo:
-anamnesi (caratteristiche dell’erezione e dell’eiaculazione, libido, abitudini sessuali, malattie associate, uso di droghe o farmaci);
-esame obiettivo urologico e neurologico;
-esami di laboratorio (ormonali, ematochimici generali);
-eco-doppler delle arterie peniene (per valutare la funzionalità circolatoria, di base e dopo FIC);
-esami neurourologici (riflessi evocati sacrali, potenziali evocati somato-sensoriali, stimolazione magnetica corticale, risposta simpatico-cutanea, velocità di conduzione motoria del nervo pudendo, velocità di conduzione sensitiva del nervo dorsale del pene, elettromiografia della muscolatura del piano perineale);
-studio urodinamico;
-tumescenza peniena notturna (per valutare la presenza di erezioni notturne);
-arteriografia delle arterie peniene;
-cavernosografia (per valutare la morfologia dei corpi cavernosi e le loro modificazioni durante l’erezione);
-erezione artificiale o farmacoerezione (mediante FIC, a scopo diagnostico);
-visual sex stimulation (per valutare la risposta erettiva a stimoli erotici);
-test psicologici.
Link diretto alla prima parte dell’articolo – I Disturbi dell’Erezione nella personae con Lesioni Midollari

